Insuficiência venosa crônica: o que é, gravidade e fatores de risco
- claurepires
- 7 de dez. de 2022
- 10 min de leitura

1. O que é insuficiência venosa crônica (IVC)?
Insuficiência venosa crônica (IVC) pode ser definida como o conjunto de manifestações clínicas causadas por anormalidade (refluxo, obstrução ou ambos) do sistema venoso periférico (superficial, profundo ou ambos), geralmente acometendo os membros inferiores.
É uma das doenças mais prevalentes no mundo; até́ 80% da população pode apresentar graus mais leves.
2. Qual a gravidade da doença?
A IVC pode gerar desde sintomas leves e queixas estéticas até grandes deformidades e quadros incapacitantes.
3. Explique a drenagem venosa dos membros inferiores?
É formada por dois sistemas: o sistema venoso profundo e o sistema venoso superficial. O primeiro localiza-se abaixo da fáscia muscular, enquanto o segundo, superficialmente à fáscia. A drenagem venosa tem sentido cranial, de distal para proximal.
As veias comunicantes comunicam duas veias do mesmo sistema, enquanto as veias perfurantes, o sistema venoso superficial ao sistema venoso profundo. A drenagem ocorre no sentido superficial para profundo.
4. Diferencie varizes primárias de secundárias.
As varizes podem ser classificadas em primárias ou secundárias. As varizes primárias têm origem em alterações do próprio sistema venoso superficial, enquanto as varizes secundárias são decorrentes de alterações no sistema venoso profundo ou de presença de fístulas arteriovenosas (FAVs).
5. Quais são os fatores de risco para o desenvolvimento de varizes?
Entre fatores de risco para o desenvolvimento de varizes primárias podemos citar aumento da idade, sexo feminino, gestações repetidas, obesidade e histórico familiar.
• Tendência familiar: existe uma correlação genética e hereditária de forma que, em pelo menos 70% dos casos, encontramos com facilidade essa relação.
• Gênero: há prevalência maior de IVC em mulheres. Esse dado sugere que exista um componente hormonal envolvido na gênese da doença, que é agravado pela gravidez.
• Múltiplas gestações: as gestações geram alterações hormonais, possivelmente com ação estrogênica sobre o tônus venoso. As varizes também tendem a aumentar no decorrer da gestação devido ao aumento da pressão venosa, da compressão uterina e do ganho de peso.
• Obesidade: o excesso de peso sobrecarrega o sistema venoso, facilitando o aparecimento da dilatação venosa.
• Idade: à medida que outros fatores de risco venham a somar, particularmente com o passar dos anos, é nas pacientes com idade mais avançada que presenciamos a maior incidência de IVC. Varizes antes dos 14 anos são extremamente raras e, quando presentes, sugerem alguma alteração congênita. A partir da puberdade, ocorre um aumento progressivo de casos, chegando a atingir mais de 70% dos indivíduos acima de 70 anos. Esses números sugerem um componente degenerativo na formação das varizes.
• Trabalho em pé: é considerado fator desencadeante; atividades que imponham longas jornadas em pé são relacionadas com a maior incidência de varizes.
As varizes secundárias estão associadas a anormalidades do sistema venoso profundo, que sobrecarregam o sistema superficial, levando à formação de varizes. Entre elas, podemos citar:
• Trombose venosa: a trombose de grandes veias nos membros inferiores dificulta o retorno de sangue de forma temporária ou permanente, seja por obstrução dessas veias, seja por degeneração das válvulas contidas em seu interior, que levam à insuficiência. A alteração dessas válvulas sobrecarrega as veias mais abaixo, o que aumenta a chance de desenvolver varizes.
• Compressão venosa: a compressão externa, por outras estruturas, sobre algum ponto do sistema venoso causa uma sobrecarga nas veias distalmente a esse local, aumentando a chance de varizes.
6. Como é classificada a insuficiência venosa?
A classificação CEAP é a mais utilizada para estratificação dos pacientes com doença venosa crônica. Essa classificação, que substituiu amplamente as anteriores, se baseia nos sinais clínicos (C), na etiologia (E), na anatomia (A) e na fisiopatologia (P).

7. Qual o papel da hipertensão venosa na IVC?
A disfunção e a dilatação venosa parecem causar insuficiência das válvulas por afastamento de suas cúspides. A coluna de sangue formada gera aumento da pressão hidrostática, que é transmitida aos capilares sanguíneos. A hipertensão venosa é o núcleo central dos sintomas da IVC.

Fazendo a medida da pressão venosa superficial distal nos membros inferiores em indivíduos normais, encontramos valores de aproximadamente 80 a 90 mmHg no repouso. Durante as atividades físicas, a pressão decresce, chegando a valores em torno de 30 a 40 mmHg. Por outro lado, em indivíduos portadores de IVC, apesar da pressão em repouso ser a mesma, durante os exercícios físicos ela se mantem alta, reduzindo para aproximadamente 70 mmHg, com hipertensão venosa mesmo durante as atividades físicas.
8. Como a IVC se desenvolve?
No primeiro momento, ocorre aumento da saída de líquido e pequenas proteínas para o espaço intersticial.

Nesta fase, esse extravasamento é compensado pela reabsorção pelo próprio capilar durante o repouso e pela capacidade de absorção do sistema linfático, evitando alterações maiores como edema, caracterizando assim a fase CEAP II.

Com a continuidade e piora do processo de hipertensão venosa, a entrada de líquido e proteínas no interstício ultrapassa a capacidade de captação capilar e linfática, ocorrendo o edema que caracteriza a fase CEAP III.

A partir desse momento, há participação do sistema imunológico. Mediada por moléculas de adesão intercelular (ICAM-1), citoquinas como interleucina [(IL)-6 e 8] e fator de necrose tumoral (TNFß), ocorre estímulo local à resposta inflamatória por meio de macrófagos e neutrófilos. Paradoxalmente, a presença desses fatores determina em um local o aumento da permeabilidade capilar com elevação do extravasamento, que agora passa a ser acompanhado de macromoléculas e de elementos figurados do sangue, como as hemácias.
Os fagócitos, na tentativa de absorver esses elementos, aumentam a produção de grânulos citoplasmáticos que contém radicais livres de oxigênio, potencializando ainda mais a resposta inflamatória local. O ambiente tecidual nessas regiões começa a se tornar nocivo às próprias células. Ao mesmo tempo, o progressivo aumento da pressão no interstício passa a causar a diminuição de fluxo na microcirculação devido ao aumento da resistência, com consequente diminuição de trocas metabólicas e hipóxia local.
A lise das hemácias libera hemoglobina no espaço extracelular, que é degradada a hemossiderina, subproduto irritante aos tecidos. A somatória de hipoperfusão tecidual e a agressão celular com depósito de hemossiderina promovem as alterações encontradas na fase CEAP IV. Suas principais características incluem eczema, descamação, prurido e dermatite “ocre” como resultado dos depósitos dérmicos e subcutâneos de hemossiderina.

Por fim, ocorre o processo de dermatolipoesclerose secundário à grande concentração de líquido e principalmente de proteínas que ficaram retidas no interstício celular, levando ao endurecimento e ao aumento do poder oncótico intersticial; e posterior à fibrose da pele e principalmente do tecido celular subcutâneo.

Cronologicamente, o próximo estágio clínico passa diretamente para o CEAP VI, quando o agravamento da condição tecidual provoca a erosão da pele, a denominada “úlcera de estase” ou “úlcera varicosa”.

A classificação CEAP V é a úlcera cicatrizada.

9. Quais são os sinais e sintomas da insuficiência venosa crônica?
Os sintomas mais frequentes são sensação de peso ou cansaço e dor. O paciente pode relatar sensação de queimação, pruridos nas pernas e edema, principalmente no período vespertino. Os sintomas tendem a piorar no final do dia. São agravados por longos períodos em ortostase e melhoram com a elevação dos membros. Geralmente, pioram no calor e durante o período menstrual.
10. Como deve ser feito o exame físico? O que investigar durante ele?
O exame físico deve ser iniciado com o paciente em pé́, após alguns minutos de ortostatismo para favorecer o enchimento do sistema venoso e facilitar a identificação das veias varicosas.
Além das varizes, devemos verificar e quantificar o edema, as alterações de pele, como hiperpigmentação, eczema, dermatite, atrofia branca e úlceras.
Após o exame em ortostatismo, examinamos o paciente em decúbito, incluindo a palpação de pulsos dos membros para afastar doença arterial associada, que configuraria doença mista (venosa + arterial). É importante fazer uma comparação com o membro contralateral. As varizes primárias são distribuídas bilateralmente, em estágios diversos de evolução, enquanto as secundárias tendem a ser unilaterais. É preciso também avaliar com cautela a região abdominal. A presença de veias colaterais dilatadas em abdômen e pelve sugerem a obstrução das veias ilíacas. Veias dilatadas próximas à raiz da coxa podem sugerir varizes pélvicas.
11. Quais as principais características das alterações de pele na IVC?
A hiperpigmentação (dermatite ocre) é uma consequência da IVC e localiza-se preferencialmente no terço inferior da perna na face medial. Em geral, associa-se a eczema, edema, varicosidades e úlceras.
As úlceras venosas geralmente aparecem em estágios mais avançados, principalmente na face medial do membro. São indolores (exceto na ocorrência de infecção), apresentam bordas irregulares e fundo de granulação, além de serem úmidas e secretivas. Quando há dor associada, normalmente há infecção da úlcera. Os tecidos vizinhos apresentam outros sinais, como eczema, hiperpigmentação e fibrose.
12. Descreva o teste de Brodie-Trendelemburg.
Com o paciente em decúbito, elevar o membro a 45⁰, após esvaziamento das veias varicosas; aplicar o garrote em raiz de coxa e pedir ao paciente para levantar. Inicialmente, observar o aparecimento de varizes em pernas, avaliando a suficiência de veia perfurantes e da safena externa. Depois, retirar o garrote da raiz da coxa e observar o enchimento retrógrado do sistema venoso superficial por refluxo da safena interna (teste que avalia a junção safeno-femoral).

13. Descreva o teste de Perthes.
Com o paciente em pé, colocar o garrote abaixo do joelho e solicitar ao paciente que faça exercícios com a perna. Se o sistema profundo estiver patente e as perfurantes competentes, haverá esvaziamento das varizes (teste para avaliar o sistema venoso profundo).

14. Descreva o teste de Schwarts.
É um teste realizado com o paciente em pé. Por meio da palpação e da percussão de determinada veia, avaliar com o outro dedo a transmissão do refluxo no trajeto venoso.

15. Qual é o exame complementar de escolha para mapeamento inicial do sistema venoso? Quais suas características?
O exame inicial de escolha é o EcoDoppler venoso [ultrassonografia (US) com Doppler]. Ele é a ferramenta mais útil na avaliação complementar da IVC.
Com relação a suas características, é um exame não invasivo, indolor, que não utiliza contraste ou radiação; sua execução é simples. Em mãos habilitadas, é possível conseguir bons resultados. Pode ser repetido quantas vezes for necessário.
Permite a avaliação anatômica do sistema venoso, localizando os segmentos venosos com alterações (sistema profundo, sistema superficial ou de perfurantes), bem como a avaliação da sua fisiopatologia por meio da avaliação hemodinâmica do fluxo, identificando refluxo, obstrução ou ambos.
A US com Doppler deve ser o exame de escolha para o mapeamento inicial do sistema venoso superficial e profundo na IVC. Geralmente é suficiente para o planejamento cirúrgico.

16. Cite outros exames complementares que são úteis para avaliação de pacientes portadores de IVC.
Em alguns casos, podem ser necessários exames mais complexos, caros e invasivos, como tomografia computadorizada (TC), ressonância nuclear magnética (RNM), US endovascular e flebografia para complementar o diagnóstico, definir estratégias e planejar o tratamento.
17. Qual o papel da flebografia no diagnóstico e na avaliação da IVC?
A flebografia pode ser usada em situações mais especificas, como no diagnóstico de obstruções de veias pélvicas ou incompetência de veias gonadais e ilíacas, bem como na avaliação de malformações vasculares, quando as alternativas técnicas de imagem forem inconclusivas.
Na presença de malformação vascular, síndrome pós-trombótica complexa ou casos de varizes recorrentes, a flebografia pode ajudar a obter informações sobre a origem do refluxo, o envolvimento de perfurantes e o refluxo pélvico.

18. Qual o papel da angiotomografia e da angiorressonância magnética no diagnóstico e na avaliação da IVC?
São usadas principalmente nos casos em que o EcoDoppler é inconclusivo, sobretudo em território de veias ilíacas e da veia cava, além de situações com insuficiência de veias gonadais nas varizes pélvicas.
19. Quais as medidas gerais adotadas durante o tratamento do paciente com IVC?
O paciente precisa perder peso, evitar longos períodos de pé, realizar atividades físicas regulares e ter cuidados locais nos membros inferiores. Necessário também usar adequadamente os curativos e as coberturas nos pacientes portadores de úlcera venosa.
20. Qual o papel da elastocompressão?
A elastocompressão é a principal ferramenta do tratamento conservador; ela age sobre os mecanismos que levam ao aparecimento do edema e das úlceras e ao agravamento da doença. Pode ser feita com meias elásticas, ataduras elásticas ou inelásticas e compressão intermitente.
21. Descreva o papel do tratamento medicamentoso na IVC.
As medicações flebotônicas são utilizadas visando minimizar os sintomas e o edema dos membros inferiores. A ação dessas drogas inclui aumento do tônus venoso, diminuição da permeabilidade capilar, efeito linfocinético, redução da apoptose das células endoteliais e ação anti-inflamatória.
O uso de flebotônicos não pode ser considerado um tratamento curativo; eles não mudam a evolução natural da doença. Essas drogas contribuem para a diminuição do edema e o controle dos sintomas relacionados com a IVC.
22. O que é escleroterapia?
Ablação química ou escleroterapia, popularmente conhecida como secagem de vasinhos, consiste na injeção de um agente esclerosante, na forma líquida ou de espuma, dentro de uma veia doente, buscando sua oclusão. Hoje em dia, é possível o tratamento de vasos de praticamente qualquer calibre. Pode ser realizada em telangiectasias, veias reticulares e tributárias e veias tronculares insuficientes.
Há várias substâncias que podem ser utilizadas, como glicose hipertônica, oleato de monoetanolamina (ethamolin®) e polidocanol. Podem ser usados diversos volumes e concentrações, dependendo do vaso que se quer tratar. Geralmente, em vasos menores, utiliza-se pequeno volume e baixas concentrações, enquanto em vasos de maior calibre, aumenta-se a concentração e o volume do esclerosante.
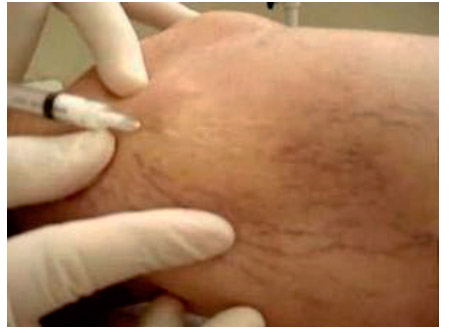
É um método mais simples, que normalmente dispensa internação e anestesias maiores. Dessa forma, a escleroterapia com espuma em vasos calibrosos pode ser considerada uma boa opção em pacientes com limitações de saúde, principalmente idosos, com contraindicação a outros métodos que necessitem de anestesia geral ou bloqueios, sobretudo nos casos em que existam feridas (CEAP C6).
23. Quais as complicações desse método?
Algumas complicações são hiperpigmentação, necrose de pele, úlceras, matting, reações alérgicas, cefaleia, distúrbios visuais, trombose venosa profunda e embolia pulmonar.
24. Qual o papel do laser transdérmico?
O laser transdérmico é utilizado principalmente em telangiectasias e veias reticulares, muitas vezes para tratamento estético.

25. Como são realizadas as técnicas endovasculares de termoablação?
A termoablação venosa é realizada com o uso do laser endovenoso ou da radiofrequência endovenosa. Esses tratamentos são feitos utilizando fibra de endolaser ou um cateter de radiofrequência, que são introduzidos na veia doente por meio de punção e cateterização de veia distal, com acompanhamento ultrassonográfico. Após posicionamento adequado, uma quantidade controlada de energia é disparada enquanto se traciona a fibra, ocluindo o vaso em questão.
Eventualmente, pode ser realizada com apenas anestesia local, e o tempo de recuperação costuma ser um pouco menor quando comparada com a cirurgia convencional.

26. Quais as principais complicações desse método?
As principais complicações incluem trombose venosa profunda, tromboembolismo pulmonar, tromboflebite superficial, queimaduras de pele, hematomas, hiperpigmentação e parestesias.
27. Como é a técnica de cirurgia convencional?
A cirurgia convencional de varizes há muito tempo é o método mais praticado no Brasil. Ela consiste na ressecção das veias doentes por meio de incisões na pele. Pode ser realizada para tratamento de diferentes segmentos venosos acometidos, podendo envolver safenectomia (retirada da safena interna ou externa quando necessário), ressecção de veias tributárias, ressecção de microvarizes (como veias reticulares) e ligadura de veias perfurantes insuficientes (tratamento que pode ser realizado por técnica convencional ou videoassistida).

28. Quais as principais complicações desse método?
As principais complicações incluem hemorragias, linfoceles ou linforragias, lesão de nervos (parestesia/paresia), flebites, infecções de ferida, trombose venosa profunda e embolia pulmonar.
29. O que é tromboflebite?
A tromboflebite ocorre quando há formação de trombos no interior de veias superficiais da perna, com reação inflamatória local. Clinicamente se manifesta com dor, vermelhidão e inchaço no trajeto da veia acometida. Em geral, o tratamento é realizado com uso de anti-inflamatórios e heparinoides tópicos. Em caso de tromboflebite ascendente de safena, tratamento cirúrgico (com ligadura de veia safena) pode ser indicado devido ao risco de progressão do trombo para o sistema venoso profundo e embolia pulmonar.
